Главное
«Балверса» (Balversa, эрдафитиниб) — новый лекарственный препарат, предназначенный для лечения местнораспространенной или метастатической уротелиальной карциномы, которая характеризуется чувствительными к лекарственному соединению генетическими альтерациями FGFR3 или FGFR2 и которая прогрессировала во время или после хотя бы одного курса платиносодержащей химиотерапии, в том числе в течение 12 месяцев после неоадъювантной или адъювантной.
«Балверса» был одобрен Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) в середине апреля 2019 года. Вердикт регулятора был вынесен условно, то есть эрдафитинибу предстояло окончательно подтвердить собственную терапевтическую эффективность.
Уротелиальный рак, или уротелиальная (переходно-клеточная) карцинома, — тип онкологии, который затрагивает мочевыделительную систему. В 90% случаев речь идет о раке мочевого пузыря, остальные приходятся на почечную лоханку (8%), мочеточник и уретру (2%).
На момент своего одобрения эрдафитиниб (erdafitinib), разработанный «Янссен» (Janssen) в составе «Джонсон энд Джонсон» (Johnson & Johnson), стал первым таргетным лекарством против метастатического рака мочевого пузыря.
«Падцев» + «Китруда»: более чем эффективное первоочередное лечение рака мочевого пузыря
Комбинация из энфортумаба ведотина и пембролизумаба продлит жизнь при неоперабельной уротелиальной карциноме.
В середине января 2024 года американский регулятор выдал «Балверса» полноценное разрешение, попутно откорректировав список показаний. Отныне эрдафитиниб применяется в лечении местнораспространенной или метастатической уротелиальной карциномы с чувствительными генетическими альтерациями FGFR3, прогрессировавшей во время или после как минимум одной линии системной терапии. «Балверса» не рекомендован для лечения пациентов, пригодных для назначения блокаторов PD-(L)1, но еще их не получивших.
«Балверса»: механизм действия эрдафитиниба
Лечение местнораспространенной, неоперабельной или метастатической уротелиальной карциномы однокомпонентной химиотерапией второй линии (таксанами или винфлунином) приводит к частоте общего ответа (ORR) на уровне 10% и медиане общей выживаемости (OS) в пределах 7–9 месяцев [1] [2] [3].
Применение более новых подходов, таких как ингибиторы иммунных контрольных точек (ИИКТ), улучшает клинические исходы: ORR 13–21% [4] [5] [6] [7] [8] и медиана OS 10,3 месяца [5].
Согласно профилированию экспрессии генов, уротелиальную карциному можно разделить на несколько различных подтипов [9] [10], которые характеризуются разными прогнозами и которые по-разному реагируют на химиотерапию [11] или иммунотерапию [8] [12].
Так, например, люминальный подтип I уротелиальной карциномы, который ассоциирован с плохим ответом на ИИКТ [8] [12], продемонстрировал относительно сниженную иммуносигнатуру (паттерн экспрессии генов, связанный с иммунным ответом) и более низкую экспрессию PD-L1 на опухолевых клетках и инфильтрирующих иммунных клетках [13] [14] — по сравнению с другими подтипами и несет повышенный процент мутаций в гене, кодирующем рецептор фактора роста фибробластов (FGFR) [13].
FGFR индуцируют сигналы через сети, которые регулируют пролиферацию, выживание, миграцию и дифференцировку клеток [15]. Мутации и слияния в генах рецепторов 2 и 3 фактора роста фибробластов (FGFR2 и FGFR3) часто встречаются у пациентов с уротелиальной карциномой, особенно при люминальном подтипе I, и запускают конститутивную сигнализацию FGFR, которая способствует канцерогенезу [15].
Альтерации FGFR встречаются приблизительно в 20% случаев распространенной уротелиальной карциномы [16], причем если заболевание затрагивает верхние мочевыводящие пути, эта частота вырастает до 37% [17].
Таким образом, ингибирование FGFR может оказаться целесообразным в ходе лечения уротелиальной карциномы люминального подтипа I, при котором иммунотерапевтические подходы менее эффективны.
Эрдафитиниб (erdafitinib, JNJ-42756493) представляет собой пероральный низкомолекулярный тирозинкиназный ингибитор рецепторов 1, 2, 3 и 4 фактора роста фибробластов (FGFR1/2/3/4).
Противоопухолевая активность эрдафитиниба была подтверждена в доклинических моделях различных солидных опухолей [18] и в клиническом исследовании фазы I в ходе лечения уротелиальной карциномы и других типов опухолей с FGFR-альтерациями [19] [20] [21] [22].
Эрдафитиниб открыт британской «Астекс терапьютикс» (Astex Therapeutics), которая в начале июня 2008 года лицензировала его «Янссен» (Janssen) в составе «Джонсон энд Джонсон» (Johnson & Johnson).
«Балверса»: эффективность и безопасность эрдафитиниба
Клиническое исследование BLC2001 (NCT02365597) фазы II (нерандомизированное, открытое, многоцентровое, международное) охватило взрослых пациентов с местнораспространенной или метастатической уротелиальной карциномой.
Безопасность и эффективность эрдафитиниба были изучены в когорте испытуемых, заболевание которых прогрессировало во время или после хотя бы одного курса химиотерапии и которое характеризовалось наличием следующих генетических альтераций: мутации гена FGFR3 (R248C, S249C, G370C, Y373C) или слияния генов FGFR (FGFR3-TACC3, FGFR3-BAIAP2L1, FGFR2-BICC1, FGFR2-CASP7).
Эрдафитиниб назначался перорально ежедневно — до момента прогрессирования заболевания или неприемлемой токсичности.
По прошествии медианных 11,0 месяца (межквартильный размах [IRQ] 0,7–17,4) наблюдений частота общего ответа (ORR) составила 40% (95% ДИ [здесь и далее]: 31–50), включая 3% полных ответов (CR) и 37% частичных ответов (PR).
Ответ на назначение эрдафитиниба в целом не зависел от таких факторов, как предшествовавшая химиотерапия, число пройденных курсов лечения, наличие или отсутствие висцерального метастазирования, возраст, пол, уровень гемоглобина, почечная функция. Что важно, ответ также был получен у пациентов, ранее получивших блокаторы PD-(L)1.
В случае точечных FGFR3-мутаций ORR обозначилась на уровне 49% (37–60), тогда как при слияниях FGFR2/3 — 16% (2–30).
Медиана длительности ответа (DoR) составила 5,6 месяца (4,2–7,2), при этом приблизительно 30% респондентов сохраняли ответ дольше 12 месяцев.
Медиана выживаемости без прогрессирования (PFS вышла к 5,5 месяца (4,2–6,0). 12-месячный показатель PFS получился равным 19% (11–29).
Медиана общей выживаемости (OS) — 13,8 месяца (9,8–NR). 12 месячный показатель OS — 55% (43–66).
С нежелательными явлениями (НЯ), протекавшими в тяжелой или жизнеугрожающей форме, столкнулись 46% испытуемых. Среди таких НЯ: гипонатриемия (у 11% пациентов), стоматит (10%), астения (7%).






Дальнейший анализ собранных данных показал, что пациенты с более высоким уровнем сывороточного фосфата (PO4), потенциального биомаркера эффективности и безопасности, в течение первых 6 недель лечения характеризовались улучшенными клиническими исходами (на мг/дл PO4). Так, для OS отношение риска (hazard ratio, HR) составило 0,57 (0,46–0,72; p=0,01), для PFS — HR 0,80 (0,67–0,94; p=0,01), для ORR — отношение шансов (odds ratio, OR) 1,38 (1,02–1,86; p=0,04). При этом, однако, частота отдельных НЯ, связанных с целевыми внеопухолевыми эффектами, значительно увеличивалась при повышении уровня PO4. Таким образом, в ходе лечения имеет смысл обращаться к фармакодинамически управляемому подбору дозы эрдафитиниба в целях оптимизации соотношения пользы и риска.
По истечении наблюдений в течение медианных 24,0 месяца (IRQ 22,7–26,6) показатель ORR составил 40% (30–49).
Профиль безопасности эрдафитиниба оставался прежним. Тяжелые или жизнеугрожающие НЯ были зарегистрированы у 71% человек. Среди наиболее распространенных таковых: стоматит (у 14% пациентов) и гипонатриемия (11%).
Клиническое исследование THOR (BLC3001, NCT03390504) фазы III (рандомизированное, открытое, с группой активного сравнения, многоцентровое, международное) пригласило в когорту 1 взрослых пациентов с распространенной уротелиальной карциномой, опухоли которой несли определенные FGFR3-альтерации.
Участники должны были столкнуться с прогрессированием заболевания после одного-двух линий терапии, включая хотя бы один курс блокатора PD-(L)1.
Испытуемые получали эрдафитиниб или химиопрепарат (доцетаксел или винфлунин) — до момента прогрессирования заболевания или неприемлемой токсичности.
После медианных 15,9 месяца наблюдений медиана OS в группе эрдафитиниба составила 12,1 месяца (10,3–16,4) — против 7,8 месяца (6,5–11,1) в группе химиотерапии.
Назначение эрдафитиниба привело к снижению риска смерти на 36%: HR 0,64 (0,47–0,88; p=0,005).
Медиана PFS составила 5,6 месяца (4,4–5,7) — против 2,7 месяца (1,8–3,7): снижение риска прогрессирования заболевания или смерти на 42% (HR 0,58 [0,44–0,78]; p<0,001).
ORR составила 35% (27–44) — против 9% (4–15).
Частоты НЯ, протекавших в тяжелой или жизнеугрожающей форме, получились равными 45,9% в группе эрдафитиниба и 46,4% в контрольной группе. Частоты НЯ, которые закончились смертельными исходами: 0,7% — против 5,4%.




Эрдафитиниб: что дальше
«Джонсон Энд Джонсон» (Johnson & Johnson) продолжает клиническую проверку эрдафитиниба, пытаясь отыскать новые показания для его применения.
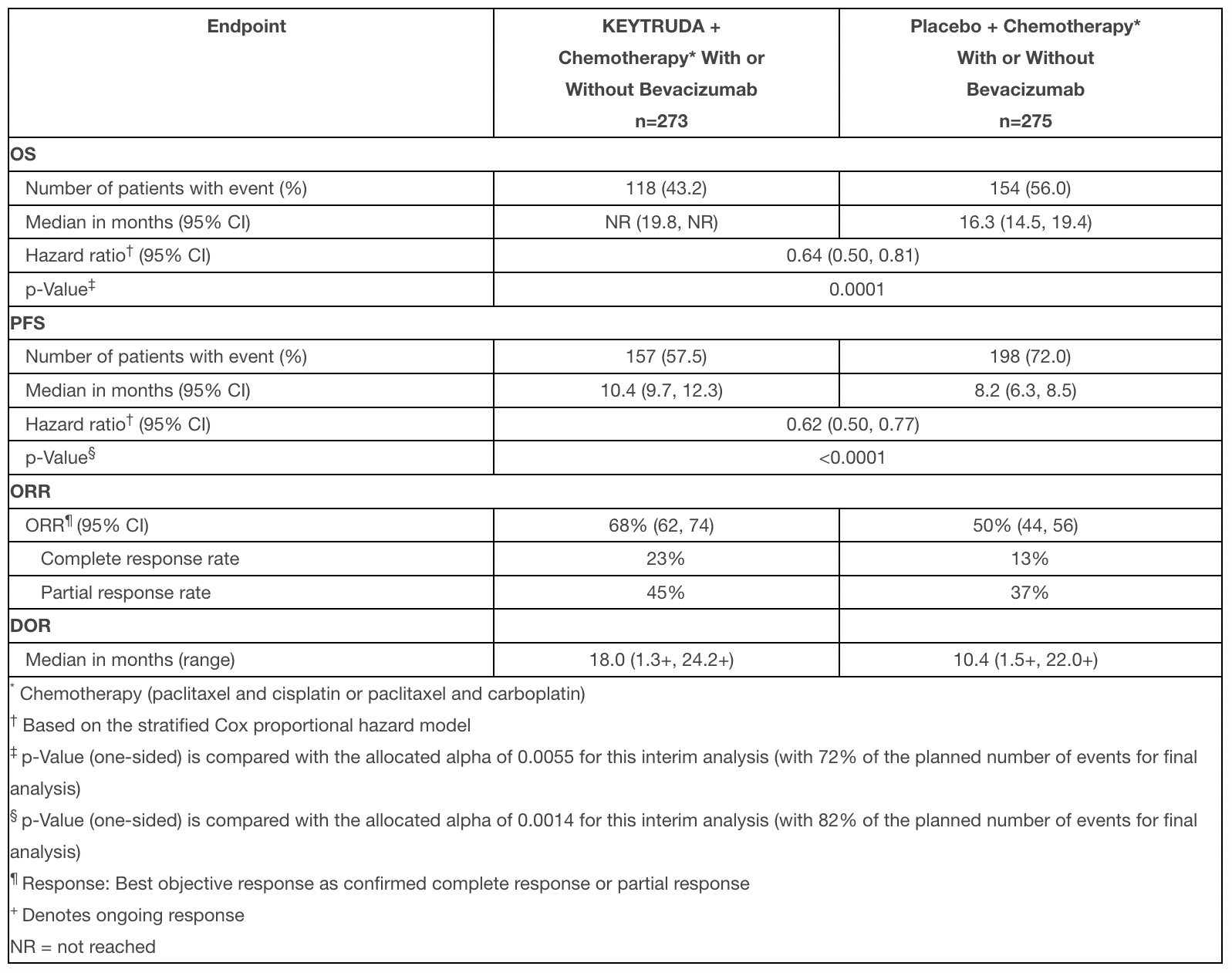
Так, в когорте 2 клинического исследования THOR (BLC3001, NCT03390504) фазы III была изучена комбинация из эрдафитиниба (erdafitinib) и «Китруды» (Keytruda, пембролизумаб), блокатора PD-1 авторства «Мерк и Ко» (Merck & Co.). Выяснилось, что лекарственное сочетание не превзошло мононазначение пембролизумаба (pembrolizumab) в ходе лечения метастатической уротелиальной карциномы с FGFR-альтерациями, которая прогрессировала после одной линии терапии. Медиана общей выживаемости (OS) вышла к 10,9 месяца (95% ДИ [здесь и далее]: 9,2–12,6) — против 11,1 месяца (9,7–13,6): отношение риска (hazard ratio, HR) 1,18 (0,92–1,51; p=0,18).
Группа эрдафитиниба, впрочем, продемонстрировала продление выживаемости без прогрессирования (PFS) и повышенную частоту общего ответа (ORR), но характеризовалась укороченной его длительностью (DoR).
Клиническое исследование NORSE (BLC2002, NCT03473743) фазы II протестировало первоочередное назначение эрдафитиниба или его сочетания с цетрелимабом (cetrelimab), экспериментальным блокатором PD-1, для лечения метастатической уротелиальной карциномы, прежде не получавшей системной терапии и не подходящей для цисплатиновой химиотерапии.
После медианных 14,2 месяца наблюдений в обеих группах продемонстрированы клинически значимые исходы. Так, ORR составили 44% (29–60) и 55% (39–70), включая 2% и 14% полных ответов (CR). Медианы DoR вышли к 9,7 месяца (4,6–NE) и 11,1 месяца (8,8–NE). Медианы PFS — 5,6 месяца (4,3–7,4) и 11,0 месяца (5,5–13,6).
Клиническое исследование THOR-2 (BLC2003, NCT04172675) фазы II сравнило эрдафитиниб с внутрипузырной химиотерапией в ходе лечения FGFR-альтерированного высокорискового немышечно-инвазивного рака мочевого пузыря, который рецидивировал после иммунотерапии бациллой Кальметта — Герена (БЦЖ).
Эрдафитиниб обеспечил снижение риска прогрессирования заболевания или смерти на относительных 72%: HR 0,28 (0,1–0,6; p=0,0008). Медиана PFS достигнута не была (17–NE) — против 11,6 месяца (6,4–20,1). Статус PFS на протяжении 6 месяцев оказался справедливым в 96% случаев — против 77%, на протяжении 12 месяцев — 73% и 41%.
Клиническое исследование NCT05316155 (BLC1003) фазы I проверяет гипотезу оправданности применения эрдафитиниба, реализованного во внутрипузырной рецептуре, для лечения рецидивирующего рака мочевого пузыря с FGFR-альтерациями.
Клиническое исследование RAGNAR (CAN2002, NCT04083976) фазы II оценило применимость эрдафитиниба в лечении любых солидных опухолей с FGFR-альтерациями, которые прогрессировали во время или после хотя бы одной системной терапии и для которых отсутствуют стандартные варианты терапии.
После наблюдений на протяжении медианных 17,9 месяца показатель ORR составил 30% (24–36), включая 3% CR и 27% частичных ответов (PR). При этом эти частоты были сравнимы при FGFR-мутациях и FGFR-слияниях: 25% (16–37) и 33% (25–41). Медианы DoR, PFS и OS получились равными 6,9 месяца (4,4–7,1), 4,2 месяца (4,1–5,5) и 10,7 месяца (8,7–12,1).